Сегодня – 19 мая 2022 года в ФГБУ «НМИЦК им. ак. Е.И. Чазова» Минздрава России для сотрудников НИИ клинической кардиологии им. А.Л. Мясникова, ординаторов и аспирантов состоялась клинико-анатомическая конференция, мероприятие состоялось в формате онлайн. Был представлен клинический случай пациентки 55 лет.
Диагноз клинический заключительный:
I23.2 Основной: Ишемическая болезнь сердца: инфаркт миокарда с подъемом сегмента ST от 14.03.2022г. Атеросклероз коронарных артерий (коронароангиография от 14.03.2022: окклюзия среднего сегмента передней нисходящей артерии, 50% стеноз среднего сегмента правой коронарной артерии). Стентирование проксимального-среднего сегмента передней нисходящей артерии стентами от 14.03.2022г, TIMI 0.
Осложнение: Разрыв апикального сегмента межжелудочковой перегородки размером 8-9 мм. Эндоваскулярное закрытие разрыва межжелудочковой перегородки окклюдером Occlutech Figulla FLEX II ASD Occluder 29ASD18 от 22.03.2022г. Острая сердечная недостаточность: отек легких от 14.03.2022, 22.03.2022г. Кардиогенный шок стадии С по SCAI от 22.03.2022г. Кардиогенный шок стадии D по SCAI от 01.04.2022г. Рецидивирующие нарушения ритма: ЖТ 30.03.22, 31.03.22, 01.04.2022, 02.04.2022, 03.04.2022, 08.04.2022, 11.04.2022. Нарушение проводимости сердца: полная блокада правой ножки пучка Гиса неизвестной давности. Остановка кровообращения от 01.04.2022г., 02.04.2022 г, 03.04.2022, 08.04.2022, 11.04.2022. Внутриаортальная баллонная контрпульсация 01.04.2022 - 12.04.2022 гг., ВА-ЭКМО 02.04.2022 - 12.04.2022 гг., искусственная вентиляция легких 01.04.2022 - 12.04.2022 гг. Трахеостомия от 09.04.2022г. ДВС синдром от 03.04.2022. Острое почечное повреждение 3 ст. по KDIGO. Заместительная почечная терапия. Острая печеночная недостаточность от 30.03.2022 г. (36 баллов по шкале MELD от 03.04.2022 г.). Острая гемолитическая анемия средней степени тяжести.
Сопутствующие: Правосторонняя внутрибольничная очаговая пневмония (возбудитель Stenotrophomonas maltophilia от 08.04.2022). Вирусный гепатит С.
Патологоанатомический диагноз:
I21.0 Основное заболевание: КОД: I21.0 Инфаркт миокарда передне-перегородочной и боковой локализации давностью более 28 суток. Атеросклероз коронарных артерий с гемодинамически значимым стенозом передней нисходящей и правой коронарной артерии. Стентирование передней нисходящей артерии от 14.03.2022г. Тромбоз стента.
Осложнение: КОД: I23.2 Разрыв апикального сегмента межжелудочковой перегородки. Эндоваскулярное закрытие разрыва межжелудочковой перегородки окклюдером Occlutech Figulla FLEX II ASD Occluder 29ASD18 от 22.03.2022г. Внутриаортальная баллонная контрпульсация 01.04.2022 - 12.04.2022 гг. Вено-аортальная экстракорпоральная мембранная оксигенация. 02.04.2022 - 12.04.2022 гг. Острые ишемические изменения паренхимы печени, почек. Трахеостомия от 09.04.2022г. Гнойно-деструктивный трахеобронхит. Двусторонняя абсцедирующая бронхопневмония (возбудитель Stenotrophomonas maltophilia по клиническим данным). Сепсис в стадии септикопиемии. ДВС синдром. Отек легких. Отек головного мозга.
Сопутствующие: Вирусный гепатит С. Хронический калькулезный холецистит.
Конференция прошла под председательством генерального директора ФГБУ «НМИЦК им. ак. Е.И. Чазова» Минздрава России, директора НИИ клинической кардиологии им. А.Л. Мясникова, главного внештатного специалиста кардиолога Минздрава России (ЦФО, УФО, СФО, ДФО), академика РАН Бойцова Сергея Анатольевича.
С докладами в рамках мероприятия выступили: ординатор Отдела неотложной кардиологии Алиева Амина Кязымовна, заведующий Отделом патологической анатомии Курилина Элла Владимировна, заведующий 1-ым Отделением рентгенохирургических методов диагностики и лечения, с.н.с., к.м.н. Меркулов Евгений Владимирович.
Рецензентами выступили: директор НМИЦ по анестезиологии-реаниматологии для беременных, заместитель директора ФГБУ «НМИЦ АГП им. В.И. Кулакова» Минздрава России, к.м.н. Кецкало Михаил Валерьевич, в.н.с. лаборатории интервенционных методов диагностики и лечения нарушений ритма, проводимости сердца и синкопальных состояний, к.м.н. Шлевков Николай Борисович.
В дискуссии приняли участие: академик РАН, д.м.н. Бойцов Сергей Анатольевич, заведующий Отделом патологической анатомии Курилина Элла Владимировна; чл.-корр. РАН, д.м.н., проф. Кухарчук Валерий Владимирович; ординатор Алиева Амина Кязымовна, к.м.н. Певзнер Дмитрий Вольфович, к.м.н. Кецкало Михаил Валерьевич.
Академик РАН, д.м.н., проф. Бойцов Сергей Анатольевич. Спасибо, Элла Владимировна. Вы предполагаете, что у пациентки была стафилококковая пневмония?
Курилина Элла Владимировна. По крайней мере, так выглядит легкое.
Академик РАН, д.м.н., проф. Бойцов Сергей Анатольевич. Да. Тот возбудитель, который был выявлен уже в самой последней фазе клинической картины – Stenotrophomonas maltophilia – это что за возбудитель?
Курилина Элла Владимировна. Здесь бактериологи лучше расскажут или те, кто занимается поддержанием нормального состояния наших реанимационных. Это в любом случае аэроб, Сергей Анатольевич. Такой же аэроб, как и стафилококк. Крайне агрессивная флора, которая является неотъемлемой частью жития в условиях стационаров. Это внутрибольничный компонент.
Академик РАН, д.м.н., проф. Бойцов Сергей Анатольевич. Понятно. Спасибо. Коллеги, еще вопросы есть к Элле Владимировне по докладу? Валерий Владимирович, прошу.
Чл.-корр. РАН, д.м.н., проф. Кухарчук Валерий Владимирович. Спасибо за сообщение, интересно. Какая была толщина межжелудочковой перегородки в зоне разрыва? Был ли инфаркт межжелудочковой перегородки? Судя по ЭКГ, был, наверное. Инфаркцированная зона была в этом месте, где произошел разрыв? И еще такой странный вопрос. Почему разрыв оказался в виде дырки 10x10 мм, как будто пальцем проткнули это место? Обычно это происходит в виде фистулы, щели, а здесь странно – дырка. Какие-то манипуляции, может быть, делали? По Вашему мнению, такие вещи бывают, чтобы разрыв был буквально в виде дырки, как будто пуля там прошла?
Курилина Элла Владимировна. Вернемся к первому вопросу. Разумеется, инфаркт межжелудочковой перегородки был, иначе зоны миомаляции и разрыва как такового там бы просто не сформировалось. Толщина межжелудочковой перегородки, по результатам исследования трупа и проведенного прижизненного ЭХОКГ, не разнятся: 0,7-1 см. Это так и есть. То, что Вы видите по результатам вскрытия, это ведь еще последствия длительного стояния окклюдера. Если Вы обратили внимание на его конфигурацию, он имеет совершенно круглую талию. То есть, после того как его устанавливают и расправляют, появляется округлая перетяжка, как у гантели, которая и формирует всю эту округлость, вокруг которой потом формируется соединительная ткань. Прижизненные разрывы до установки окклюдера действительно имеют щелевидную форму. Они неправильной формы и разнонаправленные. Но здесь констатирован эффект после длительного стояния окклюдера. Его нельзя принимать за истинный, это последствия.
Чл.-корр. РАН, д.м.н., проф. Кухарчук Валерий Владимирович. Спасибо.
Академик РАН, д.м.н., проф. Бойцов Сергей Анатольевич. Спасибо. Коллеги, давайте приступим к заслушиванию выступлений наших рецензентов. И первым я попросил бы высказать свое мнение по данному случаю кандидата медицинских наук, заместителя директора Центра акушерства, гинекологии и перинатологии им. В. И. Кулакова Михаила Валерьевича Кецкало, нашего давнего знакомого.
К.м.н. Кецкало Михаил Валерьевич. Здравствуйте, уважаемые коллеги! На основании тех данных, которые были представлены, к сожалению, я могу сказать, что они не полные и не позволяют в полной мере охарактеризовать полноценность той интенсивной терапии, которая была выполнена нашей погибшей пациентке. Вопрос первый. При поступлении в НМИЦ кардиологии прошло 6 суток от момента ее первой госпитализации в больницу Боткина. Была ли каким-то образом оценена шкала стратификации риска микробиологической инфекции? У нее были признаки системного воспаления. Шла недооценка, которую вы списали на развитие у пациентки инфаркта миокарда и системного, неспецифического, будем считать, эндотоксикоза. Скорее всего, у пациентки были все факторы риска развития внутрибольничной инфекции, и стратифицирована она, по моим предварительным подсчетам, это IIIa – IIIb класс, который бы все-таки требовал назначения антибактериальных препаратов при нахождении и у вас, учитывая, что вы имели подтвержденный высокий уровень CРБ – в пять раз выше нормы – и высокий уровень лейкоцитов – по-моему, он был на уровне 13. Была ли стартовая антибактериальная терапия?
Алиева Амина Кизымовна. Мы взяли при поступлении прокальцитонин, но на следующие сутки он был 0,06 нг/мл.
К.м.н. Кецкало Михаил Валерьевич. То есть прокальцитонин не подтверждал. Просто этого нет в презентации, извините, пожалуйста. Поэтому и вопросы остаются. Скажите, пожалуйста, перед переводом из боткинской больницы ВАБК был удален там?
Алиева Амина Кизымовна. Нет, она приехала к нам с катетером, а мы удалили его уже у нас.
К.м.н. Кецкало Михаил Валерьевич. Удалили у вас его уже когда? До манипуляций?
Алиева Амина Кизымовна. При поступлении мы его удалили.
К.м.н. Кецкало Михаил Валерьевич. Сразу при поступлении. Мне тоже кажется, что это, наверное, не совсем верно, учитывая то, что вы полностью верифицировали патологический процесс в перегородке, и удалили вы его потому, что там были какие-то признаки воспаления.
Алиева Амина Кизымовна. Нет. Насколько я знаю, наш аппарат не подходил под этот катетер. Причина в этом была.
К.м.н. Кецкало Михаил Валерьевич. Это есть повод задуматься о том, чтобы создавать специальные переходники и чтобы таких ситуаций не возникало. Скажите, пожалуйста, при выполнении вентрикулографии, выполнялась ли повторная коронароангиография с целью визуализации коронарного русла и исправления дефектов, которые были допущены на предыдущем этапе?
Алиева Амина Кизымовна. Нет, повторная не проводилась ввиду того, что нам казалось уже бессмысленным что-то реваскуляризировать в переднюю нисходящую артерию, учитывая аневризму.
К.м.н. Кецкало Михаил Валерьевич. И сроки, прежде всего, да.
Алиева Амина Кизымовна. Да.
К.м.н. Кецкало Михаил Валерьевич. Спасибо большое! Далее у меня вопрос. Скажите, пожалуйста, у больной на фоне нарастающей клиники кардиогенного шока от 30 марта, насколько я понял, рецидива аритмии 31 марта, рецидива аритмии 1 апреля, когда были вынуждены подключить снова и внутриаортальную баллонную контрпульсацию, и заместительную почечную терапию, и искусственную вентиляцию легких, и медикаментозную поддержку, не было ли тогда мысли подключить систему вено-артериальной ЭКМО?
Алиева Амина Кизымовна. Учитывая наш небольшой опыт, мы сначала решили попробовать начать с того, что использовалось нами чаще – это контрпульсатор и поэтому пока приняли решение начать с него. Такая была логика.
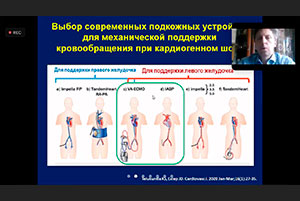
К.м.н. Кецкало Михаил Валерьевич. Хорошо. Покажу достаточно старые рекомендации – 2015 г, 2017 г и 2021 г. Обратите внимание, по уровню доказательности, где находится механическая поддержка кровообращения и где находится внутриаортальная баллонная контрпульсация (Показывает на слайдах). Это те факты, которые свидетельствуют о том, что систему ЭКМО возможно было подключить несколько ранее. Еще вопрос. 62-й слайд. У Вас там правая нижняя картинка динамичная что-то показывает. Это просвет нижней полой вены?
Алиева Амина Кизымовна. Когда ставили ЭКМО, Вы имеете в виду?
К.м.н. Кецкало Михаил Валерьевич. Там есть видеоизображение красивым синим каким-то.
Алиева Амина Кизымовна. Да, мы пытались там показать канюлю.
К.м.н. Кецкало Михаил Валерьевич. То есть, Вы сказали, что на этапе постановки ЭКМО, поскольку я этим занимался и продолжаю заниматься, венозная канюля стоит все-таки достаточно низко. И в просвете нижней полой вены я канюлю-то и не увидел как раз. Наверное, все кто видел презентацию, не увидели канюлю, которая должна стоять именно в полости правого предсердия, а, может быть, даже чуть повыше.
Алиева Амина Кизымовна. Эти записи просто были сделаны во время постановки и сразу после. Скорее всего, там еще не завели канюлю до конца в правое предсердие, поэтому и не видно.
К.м.н. Кецкало Михаил Валерьевич. Скажу больше, потому что на следующих снимках эхокардиографии, которые Вы тоже представили, ее не видно и в правом предсердии на четырехкамерной позиции. Какая-то тень от канюли там должна была быть, на мой взгляд. Хотя, даже и такое ее стояние в нижней полой вене говорит нам о том, что все-таки правый желудочек у вас не раздут, он у вас практически слипается. Это значит, что дренирующая функция этой канюли была бы выполнена в полном объеме. Это просто на будущее. В Вашей презентации отсутствовала динамика потока ЭКМО. Вы стартовали с потока 3,6 л. А Вы знаете, что этот поток примерно соответствует минутному объему кровообращения этой субтильной женщины с индексом массы тела 25? То есть, мы создаем огромный высокий поток ЭКМО, мы создаем огромную постнагрузку на левый желудочек. Мы не создаем условий для его опорожнения, а создаем условия для легочной гипертензии и тех неприятностей, которые мы с вами получили.
Алиева Амина Кизымовна. Мы корректировали потоки даже ввиду гемолиза, который у нас развился, пытаясь снизить этот процесс. Однако при этом пациентка сильно снижала давление. Поэтому не получалось сильно снижать потоки.
К.м.н. Кецкало Михаил Валерьевич. Основным смыслом ЭКМО является обеспечение требуемой доставки кислорода органам и тканям – это истина. Я просто не увидел динамику лактата при проведении ЭКМО. И мне не совсем понятно, достаточно ли было или недостаточно: или шло высокое потребление, или шла недостаточная доставка кислорода по уровню лактата в артериальной крови. Также хотелось бы видеть на будущее, если не дай Бог возникнут такие ситуации совместного разбора, а был ли у пациентки синдром Арлекина? Как легкие выполняли свою оксигенирующую функцию при проведении вено-артериального ЭКМО? Для этого нужна оценка газов крови из правой лучевой артерии. Вы это оценивали?
Алиева Амина Кизымовна. Проводилась оценка в плане капиллярного наполнения. Симптома Арлекина не было. Однако у пациентки, учитывая процедуру чрескожного коронарного вмешательства, отмечался тромбоз правой лучевой артерии – у нас даже не было к нему доступа. Проблема была в том, что мы измеряли инвазивно артериальное давление из левой лучевой артерии.
К.м.н. Кецкало Михаил Валерьевич. Спасибо. И насчет гемолиза. Если мы говорим о гемолизе, то это только лишь то, что вы измерили уровень гаптоглобина, который у вас был пониженным. Это говорит о том, что есть гемолиз и есть связывание этого гаптоглобина с продуктами распада гемоглобина. То, что мы наблюдаем снижение числа эритроцитов и тромбоцитов в течение какого-то времени после начала ЭКМО, да, этот факт есть и он подтвержден. Отсутствие ретикулоцитов говорит в пользу того, что, наверное, это был не совсем тот гемолиз. И билирубин был повышен все-таки за счет прямой фракции: 147 был прямой билирубин и, по-моему, 203 он был общий.
Алиева Амина Кизымовна. Да, это тоже вызывало у нас вопросы. Наша логика не совпадала в плане гемолиза и лабораторных данных. К.м.н. Кецкало Михаил Валерьевич. Патологоморфологи указали нам на эти причины. Я думаю, что те изменения в печени были характерны, в том числе, для внутрипеченочного холестаза. Еще одно небольшое замечание при обнаружении угнетения сознания пациентов, которые находятся на ЭКМО. Кстати, уровень билирубина 147 – это не уровень энцефалопатии, это нарушение сознания в чем-то другом. Необходимо выполнять компьютерную томографию головного мозга для верификации возможностей риска повреждения, исключения гематом и всего остального или очагов ишемического инсульта.
Алиева Амина Кизымовна. Было несколько тяжело выполнить исследование, учитывая все устройства, которые были подключены. Это было практически невозможно.
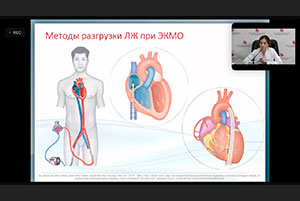
К.м.н. Кецкало Михаил Валерьевич. Могу предложить свои услуги. Если что – обращайтесь. Я научу, покажу. Итак, я позволю себе сделать небольшой вывод. Показания к вено-артериальной ЭКМО возникают, когда есть дальнейшее видение ситуации – в данном случае оно у вас было – и признаки рефрактерного кардиогенного шока, они тоже у вас были: и высокий уровень лактата, и индекс ноотропной поддержки, и гипоперфузия, и низкий сердечный индекс даже с ноотропной поддержкой. Это понятно. Если вы ведете пациентов, то требуется оценка не просто сократительной функции миокарда по фракции выброса, но также функции его изгнания – насколько он способен противостоять потоку ЭКМО. С этой целью необходимо смотреть и VTI, и давление в легочной артерии – лучше всего, чтобы там стоял катетер Сван-Ганца, это был бы прямой мониторинг, – и давление заклинивания легочной артерии, которое бы позволяло предупредить или каким-то образом воздействовать на перегрузку левых отделов сердца. ЭКМО само по себе не обязательно проводить всегда с расчетной производительностью. Буквально вчера был клинический случай в одной из городских больниц города Москвы. Была подключена система вено-артериального ЭКМО на кардиогенный шок, практически на остановку кровообращения, с производительностью 1,5 л/мин с достаточно хорошим результатом. Сегодня система ЭКМО будет удалена. И Ваш вопрос в конце презентации – нужно ли было устанавливать эту поддержку раньше? Я бы на него ответил: да, поддержку нужно было устанавливать раньше при возникновении признаков кардиогенного шока. И выбор в поддержке – это вено-артериальная ЭКМО плюс баллон для разгрузки левых отделов сердца. Спасибо большое!
Алиева Амина Кизымовна. Спасибо.
Академик РАН, д.м.н., проф. Бойцов Сергей Анатольевич. Большое спасибо, глубокоуважаемый Михаил Валерьевич, за такой интерактивный механизм рецензии! Многие вещи для нас оказались более понятными. И следующее выступление, пожалуйста, Николай Борисович, рецензент в части, касающейся нарушений сердечного ритма.
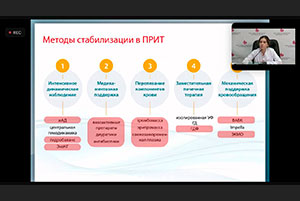
К.м.н. Шлевков Николай Борисович. Многоуважаемый Сергей Анатольевич! Многоуважаемые коллеги! Данный клинический случай мне показался очень интересным, прежде всего, вследствие того, что был использован довольно мощный арсенал средств, которыми богат наш кардиологический центр для поддержки и спасения данной пациентки. Но в то же время, несмотря на все усилия врачей, все то лечение, которое было выполнено, не привело к значимому результату. Я на этом слайде (Демонстрирует слайд) суммировал частоту встречаемости различных патологических факторов, которые были у пациентки. Ранний инфаркт миокарда у молодой пациентки, 55 лет с отсутствием значимых факторов риска, ей не повезло и не получилось сделать реваскуляризацию передней нисходящей артерии в боткинской больнице и в последующем в нашем центре, инфаркт миокарда осложнился разрывом межжелудочковой перегородки, кардиогенным шоком и, наконец, в отделении реанимации, интенсивной терапии развилась внутрибольничная пневмония с переходом в сепсис. Если суммировать все эти редкие события, то вероятность сочетания этих факторов получилась 2,8 на 1 млн. случаев. Это, конечно, редкость, но иногда снаряд дважды падает в одну и ту же воронку. И, по-видимому, эта частота встречаемости различных патологических факторов у одной пациентки явилась причиной того, что развился неблагоприятный исход. Когда мы сталкиваемся с ведением хронических больных с острой сердечной недостаточностью, то всегда имеют место две основные конкурирующие причины смертности пациентов. Это, прежде всего, внезапная смерть, в основе которой лежат жизнеугрожающие желудочковые тахиаритмии, желудочковые тахикардии с переходом в фибрилляцию желудочков, и декомпенсация сердечной недостаточности. И то и другое имело место у нашей пациентки. Так как она находилась в III-IV тайм-фазе, то можно сказать, что оба этих фактора имели равнозначный конкурирующий характер. Чтобы определить, какой именно фактор является доминирующим, существует представленная на слайде (Демонстрирует слайд) система поэтапного подхода по стратификации риска внезапной и невнезапной, неаритмической смерти больных, который отчасти был использован в данном случае. Но нужно всегда быть готовым к тому, чтобы использовать современный арсенал средств антиаритмического лечения и современный арсенал средств поддержки кровообращения, в том числе механической, и лечения основного заболевания, что и было сделано у данной пациентки. Говоря о механизме желудочковой тахиаритмии у больных с ишемической болезнью сердца, выделяют четыре основных патогенетических фактора, которые могут повлиять на прогноз. Это лечение стабильной бляшки, лечение острой окклюзии коронарных артерий, хронической окклюзии коронарных артерий и лечение ишемической кардиомиопатии. Воздействие на каждый из этих факторов, каждый из которых мог иметь свое воздействие на прогноз пациентки, могло иметь определяющее значение. Но если мы рассмотрим хронологию развития событий у нашей пациентки, то обратите, пожалуйста, внимание на то, что все желудочковые события имели место с 31 марта на 2 апреля. Возникновение этих событий на 9-11 день от момента госпитализации было после того, как накануне был верифицирован диагноз правосторонней очаговой пневмонии и после того, как за день до этого было зарегистрировано снижение фракции выброса левого желудочка с исходных 26% до 24% с падением сердечного выброса, падением давления, в основе которого, с моей точки зрения, не могут лежать те пробежки желудочковой тахикардии, которые имели место, а имела место, скорее всего, декомпенсация сократительной функции желудочков с прогрессированием хронической сердечной недостаточности и развитием полиорганной патологии. Что, кстати, тоже было верифицировано именно накануне возникновения всех жизнеугрожающих желудочковых тахиаритмий. Да, классическая тактика ведения желудочковой тахиаритмии была полностью озвучена лечащими врачами, и я с ней в целом согласен, хотя есть небольшие оговорки, о которых я еще скажу. Первый приступ устойчивой желудочковой тахикардии вы видите на слайде (Демонстрирует слайд). Это тахикардия по типу блокады левой ножки. Она как раз имеет источник, если определять при помощи анализа морфологии комплексов QRS из области средних отделов межжелудочковой перегородки. Именно здесь (Показывает) мне удалось откартировать ее, по данным анализа двенадцати отведений ЭКГ у данной пациентки. Это как раз именно та область, которая прилегает к разрыву межжелудочковой перегородки, который локализовался в его апикальной части. Для лечения данных аритмий у больных с острым коронарным синдромом и всех острых состояний, к которым исходно можно отнести и ведение данной пациентки, используют два основных препарата – это бета-адреноблокаторы внутрь или Амиодарон внутривенно. Профилактическое назначение других препаратов возможно, но не рекомендовано. В частности, применение Лидокаина у данной пациентки было обусловлено, как раз неэффективностью всех других способов лечения или невозможностью их применения. И я с ним согласен. Тем более что Лидокаин показал свой антиаритмический потенциал и у данной пациентки, пусть временный. Единственное, о чем можно сказать – это применение катетерной аблации с последующей имплантацией кардиовертер-дефибриллятора. Оно должно применяться у таких пациентов при неэффективности медикаментозных методов. Конечно, применение катетерной аблации – не всегда простое лечение. Оно может быть нацелено, как и антиаритмические препараты, как на сам аритмогенный субстрат, на пусковые факторы аритмии и на модулирующие влияния, чтобы избежать трансформации мономорфной желудочковой тахикардии в полиморфную, так и на в фибрилляцию желудочков, резистентную ко всем видам сердечно-легочной реанимации. Следует отметить, что у нашей пациентки накануне возникновения желудочковых тахиаритмий уже регистрировались признаки падения сократительной функции левого желудочка и нарушение гемодинамики. Назначение лекарственных препаратов и их эффективность могут быть ограничены тем, что они работают уже в существенно измененном миокарде вследствие растяжения или перенапряжения миокарда. Могут существенно меняться потенциалы действия кардиомиоцитов. И особенно, если была хроническая ишемия миокарда, которая еще усилилась диффузной гипоксией на фоне низкого давления. Измененный миокард по-разному реагирует на применение антиаритмических препаратов, и именно это может обусловливать их неэффективность. Такие же алгоритмы обычно используются при неэффективности Амиодарона – основного препарата, который может применяться у больных с сердечной недостаточностью: острой или хронической. Это, прежде всего, коррекция различных провоцирующих факторов: нормализация уровней электролитов крови, при возможности – полная реваскуляризация миокарда, компенсация явлений недостаточности кровообращения при помощи устройств механической поддержки кровообращения. И в качестве антиаритмических резервов возможно рассматривать увеличение дозы бета-адреноблокаторов, присоединения препаратов IB класса – Мексилетина или Дифенина или, в частности, инфузии Лидокаина, что и делалось у нашей пациентки. Также возможно применение Амиодарона в более высоких дозах, Ранолазина – это препарат, который также имеет антиишемические свойства, как и Кордарон. И, наконец, катетерная аблация источника аритмии. При электрическом шторме иногда возможна даже в условиях гемодинамической поддержки кровообращения, что обуславливает возможность картирования аритмий даже при отсутствии гемодинамики во время аритмических эпизодов. Вот примеры успешной катетерной аблации, представленные на слайде (Демонстрирует слайд). Иногда это множественные воздействия в левом желудочке, в правом желудочке, а иногда это может быть аблация по периметру аритмогенной зоны. Иногда достаточно всего лишь линейного воздействия соединяющей рубцовой ткани. В частности, нашей пациентке можно было бы выполнить аблацию по области межжелудочковой перегородки. Но большой вопрос: помогло бы это нашей пациентке или нет? Как мы знаем, при применении катетерной аблации у больных с фракцией выброса < 30%, а именно такая была фракция выброса в момент регистрации желудочковой тахиаритмии, вероятность смерти во время аблации может достигать 3%. Смертность же после радиочастотной аблации достигает 25%, иногда даже 31%. И, наконец, у 20% больных может даже увеличиваться количество эпизодов желудочковых тахиаритмий, что говорит о том, что метод катетерной аблации не всегда является спасающим и не всегда может приводить к положительным результатам у данной категории пациентов. Что можно рекомендовать таким больным, особенно в условиях перевода в палату? Это применение носимых кардиовертер-дефибрилляторов, которые закрепляются в виде рюкзака или ранца с двумя электродами за спиной. Именно эта технология рекомендована к применению, в том числе и в нашей стране. Может использоваться в течение ограниченного периода времени в качестве определенного моста к применению уже имплантированных устройств, операций трансплантации сердца или коррекции временных приходящих расстройств, сопровождающихся желудочковыми нарушениями ритма сердца. Я решил напомнить, что эта технология также существует. Но еще раз вернемся к хронологии состояния нашей пациентки. Как я уже говорил, желудочковые тахиаритмии были следствием того, что уже накануне имело место нарушение внутрисердечной гемодинамики. Таким образом, у нашей пациентки имели место две конкурирующие причины для неблагоприятного исхода. Сформировались «порочные круги» – это «точки невозврата» с каскадом электрической нестабильности, которые привели к множественным желудочковым тахиаритмиям, фибрилляции желудочков и электрическому шторму. И, параллельно с этим, я бы даже сказал – до этого, накануне, уже сформировался каскад механической нестабильности, которая в конечном итоге и привела к смерти не от желудочковой фибрилляции, а от асистолии, от прогрессирующей брадикардии и асистолии с возникновением остановки сердца и брадикардии в нашем центре. Как можно было бы предотвратить эти два каскада электрической и механической нестабильности? Конечно, таким больным идеально назначение классической триады препаратов: ингибиторы ангиотензинпревращающего фермента (АПФ), бета-адреноблокаторы и антагонисты минералокортикоидных рецепторов (АМКР). Но из этой триады пациент получал только АМКР – Верошпирон, а бета-адреноблокаторы и ингибиторы АПФ назначить было невозможно, видимо, по причине низкого давления и параллельно существующего отека легких. То же самое можно говорить и о ангиотензиновых и неприлизиновых рецепторах. Конечно, операция коррекции закрытия дефекта межжелудочковой перегородки тоже имела важное значение. Но если мы посмотрим независимые факторы риска смерти больных с разрывами межжелудочковой перегородки, то не желудочковые тахиаритмии являются независимым фактором, осуществляющим прогноз, а именно эффективное закрытие дефекта. Оно было сделано, но не совсем полностью, как мы знаем, оставался резидуальный дефект. И главное – это отсутствие кардиогенного шока. Именно на этом, мне кажется, требовалось сосредоточить основные усилия. И я полностью поддерживаю точку зрения того, что более раннее назначение ЭКМО могло иметь не только эффект профилактики той катастрофы, которая имела место в конечном итоге, но и профилактики жизнеугрожающих желудочковых тахиаритмий, патогенез которых независимо связан с этой катастрофой. В настоящее время арсенал современных средств включает в себя поддержки и правого, и левого желудочка. У нашей пациентки было использовано комбинированное применение видов ЭКМО внутриаортальной баллонной контрпульсации. Но является ли наша пациентка идеальным кандидатом на ЭКМО? Да, она молодая – до 65 лет. Да, это впервые выявленная кардиомиопатия. Но у нее уже есть симптомы полиорганной недостаточности, которые были известны и до того, как она легла в наш стационар и переподтверждены при госпитализации в условиях блока интенсивной терапии первого отделения. Это существенно снижает вероятность успеха применения ЭКМО и делает их результаты зачастую сомнительными. Таким образом, суммируя полученные данные, если сложить все те риски, которым подвергалась наша пациентка с самого начала госпитализации – катетерное лечение, закрытие разрыва межжелудочковой перегородки, лечение сепсиса и применение ЭКМО для лечения другими неконтролируемыми средствами от шока и полиорганной недостаточности, – вероятность смерти превышает 89%. Даже все современные средства, которые были применены, имели крайне ограниченный потенциал. И в завершение хочу сказать о необходимости мультидисциплинарного подхода с участием не только неинтервенционных кардиологов, как и хирургов, но и, конечно, электрофизиологов, аритмологов, нефрологов, гастроэнтерологов или гематологов, с которых этот процесс всегда начинается. Спасибо за внимание.
Академик РАН, д.м.н., проф. Бойцов Сергей Анатольевич. Большое спасибо, Николай Борисович! Все очень ясно. Коллеги, мы работаем уже 1 час 35 минут. Я предлагаю в режиме блиц-комментария желающим сказать буквально несколько слов.
К.м.н. Певзнер Дмитрий Вольфович. Я хотел бы немного парировать Михаилу Валерьевичу по поводу внутриаортальной баллонной котрпульсации. Сейчас происходит реинкарнация этого метода. Я бы не сильно ориентировался на данные гайдов, которые базируются на довольно слабых исследованиях. Что касается ситуации в целом, учитывая относительно небольшой опыт ведения таких пациентов – не только у нас, но и во всем мире, – мне кажется, что ведение каждого такого больного добавляет в копилку наших знаний нечто большее. И мне кажется, что эта пациентка добавила к нашему опыту и к нашим знаниям какие-то важные вещи.
Академик РАН, д.м.н., проф. Бойцов Сергей Анатольевич. Спасибо. Коллеги, мне кажется, что сегодняшняя клинико-анатомическая конференция чрезвычайно важна по целому ряду причин. Во-первых, то, что, отметил и Дмитрий Вольфович, и говорили другие коллеги, мы находимся в самом начале пути. Это касается не только опыта нашего центра или российского опыта. Это и в мировой практике дорога, которую прошли очень немногие и дистанция ее очень короткая. Поэтому то, что мы сегодня обсуждали, безусловно, имеет право на небезупречность. Хотя, как мне показалось, детальный и беспристрастный анализ всех участников этого процесса помог нам обратить внимание на целый ряд вещей, которые помогут нам при дальнейшем выборе решений. Чтобы немного, что называется, «подзамутить» ситуацию, я тоже хотел бы обратить внимание на два фактора, которые, мне показалось, не были отмечены в должной мере. Первый факт – если я не ошибаюсь, после того как было произведено закрытие разрыва окклюдером, произошло заметное увеличение объема левого желудочка и снижение фракции выброса. Увеличение объема левого желудочка могло произойти за счет дополнительного объема, добавленного самим окклюдером. Правда, в тот момент еще не было формирования каких-то плотных масс в его структуре. Не исключено, что это можно запараллелить с известным феноменом, когда мы устраняем регургитации, и в этом случае возникает дополнительная объемная нагрузка на камеру. В данном случае на левый желудочек. Мы имели дело почти с циркулярным инфарктом миокарда, с аневризмой. Пациентка достаточно хорошо была морфологически готова к кардиохирургической операции. Может быть, в этом случае мы должны были идти на кардиохирургическое вмешательство, хотя команда Дмитрия Вольфовича и непосредственно Амина Кизымовна показали алгоритм выбора в пользу постановки окклюдера. Если резюмировать данное соображение, то, может быть, при очень обширном поражении сердца и признаках какой-то стабилизации гемодинамики постараться избежать в ранние сроки установки окклюдера или попытаться сделать кардиохирургическое вмешательство. Хотя внутри собственного утверждения вижу много противоречий сам. И вторая позиция, которую я бы хотел обозначить. Элла Владимировна нам показывала окклюдер, после того как он был извлечен из миокарда. Обращали на себя внимание несколько свободно торчащих проволочных конструкций. Возможно, это был результат извлечения. А возможно, что это были элементы, которые сформировались в процессе постановки. Хотя я себе с трудом представляю, как это может быть. Но я веду речь к тому, что, может быть, именно вот эти элементы могли быть триггерными факторами для формирования желудочковых нарушений ритма. Тем более что Николай Борисович нам показывал, что, по его электрокардиографическим и анатомическим расчетам, это действительно из зоны разрыва все происходило. И, конечно, хотелось бы потом поподробнее нам обсудить тему Лидокаина в плане его использования при нарушениях сердечного ритма. Сегодня у нас на это просто не хватило времени. Коллеги, я думаю, что действительно было сделано все, что мы могли сделать. И в отношении радиочастотной аблации, о которой говорил Николай Борисович, я не очень представляю, можно ли это делать в условиях наличия окклюдера. Не будет ли это являться препятствием по целому ряду факторов? И, возвращаясь к заключению, мне представляется, что мы все сделали с вами очень серьезное движение вперед, продемонстрировали в плане возможностей управления критическими состояниями. В том числе не просто у пациентов с кардиогенным шоком, а с кардиогенным шоком, который развился на фоне разрыва миокарда. Но, к сожалению, одним из главных факторов нашего поражения в этой истории, наверное, стала инфекция, которую мы не смогли взять под контроль. Ее распространенность была чрезвычайно высокой. Я даже не думал, что это может распространиться за пределы легочной ткани. Если это уже было в поджелудочной железе, в поддиафрагмальном пространстве, это уже был самостоятельный патологический процесс, который управлял прогнозом и управлял нами. Я не знаю, спасла бы измененная антибиотикотерапия, которая была запланирована? Может быть, был шанс, хотя там уже были элементы абсцедирования. Но продолжаем двигаться вперед. Я очень благодарен отделу, очень благодарен блоку интенсивной терапии под руководством Дмитрия Вольфовича, всему коллективу! Конечно, я благодарен и докладчицам: Амине Кизымовне, которая была непосредственным участником всех событий, особые слова благодарности, конечно, врачу-патологоанатому Элле Владимировне. И еще более особые – нашим рецензентам: Михаилу Валерьевичу и Николаю Борисовичу. Коллеги, благодарю всех за активное участие, хотя мы говорили сегодня в рамках дискуссии немного, но чувствуется, что конференция задела всех. Всего доброго, коллеги!